Deficiências nutricionais: diagnóstico clínico e laboratorial na pediatria

As crianças representam um grupo de grande vulnerabilidade para deficiências de macro e micronutrientes, em consequência do rápido crescimento e desenvolvimento, principalmente nos primeiros mil dias de vida, que incluem o período da gestação e os dois primeiros anos.
O pico do desenvolvimento cerebral acontece a partir do terceiro trimestre de gestação até os dois anos de vida. Esse período crítico do neurodesenvolvimento é dependente da oferta de nutrientes específicos, cuja deficiência pode afetar a habilidade cognitiva e aumentar o risco para a ocorrência de doenças crônico-degenerativas em longo prazo, a chamada programação metabólica. Intervenções nesse período são fundamentais para garantir a oferta nutricional ideal para uma vida saudável e produtiva. É consenso mundial que o aleitamento materno é uma forma inigualável de prover nutrição ideal para o crescimento e desenvolvimento.
Deficiência de Ferro
Sintomas
As manifestações clínicas da deficiência de ferro são determinadas pelos estágios em que se apresenta, que podem ser: de depleção, deficiência de ferro e anemia propriamente dita, quando as repercussões clínicas e fisiológicas são aparentes, como apatia, cansaço, irritabilidade, taquicardia.
Além desses, pode haver gastrite atrófica, sangramento da mucosa intestinal, distúrbios de conduta e percepção, distúrbio psicomotor, inibição da capacidade bactericida dos neutrófilos, diminuição de linfócitos T, diminuição da capacidade da tolerância a exercícios, palidez da face, das palmas das mãos e das mucosas conjuntival e oral, respiração ofegante, astenia e algia em membros inferiores, unhas quebradiças e rugosas e estomatite angular.
Diagnóstico
A depleção de ferro, primeiro estágio, é caracterizada por diminuição dos depósitos de ferro no fígado, baço e medula óssea e pode ser diagnosticada a partir da ferritina sérica, principal parâmetro utilizado para avaliar as reservas de ferro, por apresentar forte correlação com o ferro armazenado nos tecidos.
A concentração da ferritina é influenciada pela presença de doenças hepáticas e processos infecciosos e inflamatórios, devendo ser interpretada com cautela. Valores inferiores a 12μg/L são indicadores de depleção das reservas corporais de ferro em crianças menores de 5 anos, e inferiores a 15μg/L para crianças entre 5 e 12 anos.
No segundo estágio (deficiência de ferro), são utilizados para diagnóstico a própria redução do ferro sérico, aumento da capacidade total de ligação da transferrina (>250-390μg/dl) e a diminuição da saturação da transferrina (<16%). A anemia ferropriva (diminuição sanguínea da hemoglobina e hematócrito e alterações hematimétricas) é o estágio final da deficiência de ferro.
A OMS estabelece como ponto de corte para diagnóstico de anemia valores de hemoglobina menores que 11g/dl e 11,5g/dl para crianças de 6 a 60 meses e crianças de 5 a 11 anos de idade, respectivamente. Para o hematócrito, consideram-se inadequados valores abaixo de 33% e 34% para crianças de 6 a 60 meses e crianças de 5 a 11 anos de idade, respectivamente.
Tratamento
O tratamento da anemia ferropriva é pautado na orientação nutricional para o consumo de alimentos fonte e reposição de ferro - por via oral - com dose terapêutica de 3 a 5 mg/kg/dia de ferro elementar para crianças por mínimo de oito semanas. A suplementação deve ser continuada visando a reposição dos estoques de ferro, o que varia entre dois a seis meses ou até obtenção de ferritina sérica maior que 15μg/dL (ressalvando a importância de que o valor alcance os valores esperados entre 30 e 300μg/dL).
Dentre os diversos tipos de sais de ferro disponíveis para a suplementação, destacam-se o sulfato ferroso, o fumarato ferroso e o gluconato ferroso. Os sais de ferro são eficazes na correção da hemoglobina e reposição dos estoques de ferro, apresentam baixo custo e a rápida absorção (difusão ativa e passiva, no duodeno).
Deficiência de Vitamina D
A prevalência mundial de deficiência de vitamina D, quando tomados como nível de 25(OH)D < 20ng/ml, varia de 6 a 68%. Períodos de crescimento acelerado do esqueleto, como nos lactentes entre 0-12 meses de idade e nos adolescentes entre 9-18 anos, são particularmente vulneráveis ao desenvolvimento da hipovitaminose D.
Sintomas
A depender de sua gravidade e duração, a hipovitaminose D pode ser assintomática ou se manifestar como atraso do crescimento, atraso do desenvolvimento, irritabilidade, dores ósseas e, quando grave e prolongada, causar hipocalcemia, hipofosfatemia, hiperfosfatasemia, acentuação da elevação do PTH, raquitismo em crianças e osteomalácia em adolescentes e adultos.
Se a hipovitaminose D evoluir para raquitismo, podem ocorrer diversas alterações, como atraso no crescimento e no desenvolvimento motor, atraso na erupção dentária, irritabilidade, sudorese excessiva, alterações dentárias, fronte proeminente, atraso no fechamento das fontanelas, crânio em forma de tabes, rosário raquítico (alargamento das junções costo-condrais), alargamento dos punhos e tornozelos (alargamento das metáfises), sulco de Harrison (deformidade diafragmática) e deformidades nos membros inferiores (geno varo e geno valgo). Isso ocorre porque a deficiência de vitamina D diminui a absorção intestinal de cálcio e fósforo, levando à elevação do paratormônio (PTH; hiperparatireoidismo secundário), que mobiliza cálcio dos ossos para restaurar os níveis normais de cálcio sérico, resultando em redução da mineralização óssea.
Diagnóstico
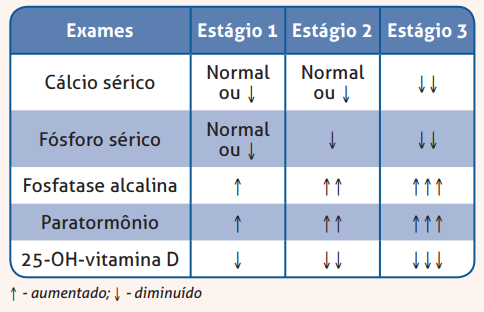
Se o nível da 25-OH-vitamina D for inferior a 20ng/mL, deve-se investigar a possibilidade de raquitismo solicitando-se a dosagem de: cálcio, fósforo, magnésio, fosfatase alcalina, proteínas totais e frações e PTH. O quadro abaixo mostra os três estágios de alterações bioquímicas da hipovitaminose D.
Tratamento
O tratamento da hipovitaminose D é indicado para todos os pacientes com deficiência da vitamina, sejam eles sintomáticos ou não. Pacientes com insuficiência da vitamina D podem ser tratados, caso medidas gerais, como adequação da dieta e de atividades ao ar livre, não possam ser efetuadas e se pertencerem a grupos de risco para hipovitaminose D como:
- pacientes com dieta vegetariana
- uso de medicamentos (ex: anticonvulsivantes, antirretrovirais, glicocorticoides, antifúngicos [cetoconazol]),
- paciente com síndromes de má absorção intestinal (ex: fibrose cística, doença celíaca, doença inflamatória intestinal, colestase, cirurgia bariátrica) e obesidade.
Existem várias recomendações para o tratamento da hipovitaminose D que variam de acordo com a sociedade médica que a recomenda. A dose cumulativa é mais importante do que a frequências das doses. Por exemplo: 1500 UI/ dia = 10,500 UI/semana = 45.000 UI/mês.
Uma regra prática, mas nem sempre reprodutível, diz que para cada 100 UI de vitamina D suplementada obtém-se um aumento de 0,7-1,0ng/mL nos níveis séricos da vitamina D. A duração exata da suplementação com vitamina D não está definida. Crianças com fatores de risco para hipovitaminose D devem manter a suplementação enquanto o fator de risco estiver presente. Crianças saudáveis, sem fatores de risco, mas com limitada exposição solar, devem ter a suplementação avaliada individualmente.
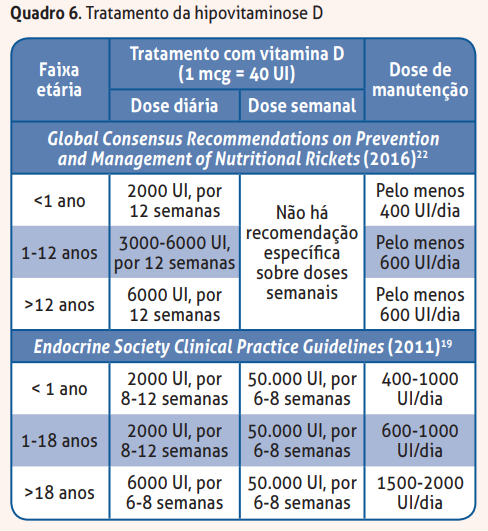
A dosagem da 25-OH-vitamina D deve ser feita a cada 3 meses, até que se atinja valores superiores a 20ng/mL ou 30ng/mL. Se houver alteração bioquímica, ou diagnóstico de raquitismo na avaliação inicial, solicita-se trimestralmente, junto com a 25-OH-vitamina D, os seguintes exames: cálcio, fósforo, magnésio, fosfatase alcalina e PTH.
Qualquer uma das estratégias deve ser seguida pela ingestão diária de vitamina D de 400 UI/dia se <1 ano de idade ou 600 UI/dia se >1 ano de idade. É importante garantir que as crianças recebam uma dieta com níveis adequados de cálcio (mínimo de 500 mg/dia) e fósforo. Se houver raquitismo, suplementos de cálcio podem ser necessários.
Deficiência de Vitamina K
Sintomas
Em lactentes, a doença hemorrágica do recém-nascido e a doença hemorrágica tardia podem causar sangramento intratorácico, gastrointestinal, cutâneo ou, nos casos mais graves, intracraniano. Se ocorrer icterícia obstrutiva, o sangramento — se houver — geralmente inicia-se após o 4º ou 5º dia. Ela pode começar com pequenos vazamentos de uma incisão cirúrgica, das gengivas, do nariz, da mucosa gastrointestinal, ou como um sangramento maciço no trato gastrointestinal. A deficiência neonatal de vitamina K existe em pelo menos 0,5% dos recém-nascidos. O risco de sangramento gastrointestinal ou de outra natureza no período neonatal é especialmente alto nos bebês nascidos de baixo peso ou pré-termos.
Diagnóstico
Em pacientes com sangramento resultante da deficiência de vitamina K, o tempo de protrombina (TP) é prolongado, mas este deve ser interpretado com base na idade do paciente, pois normalmente é prolongado em recém-nascidos. A contagem de plaquetas e o nível de fibrinogênio estão normais.
Tratamento
Para prevenir o sangramento precoce e a doença hemorrágica tardia do recém-nascido, recomenda-se a profilaxia com a vitamina K. A administração oral de duas doses de 2 mg, uma no primeiro e outra no sétimo dia de vida, tem se mostrado tão efetiva quanto a dose única de 1 mg intramuscular.
Em lactentes, pode-se corrigir o sangramento decorrente da deficiência de vitamina K por meio da administração de 1 mg de fitomenadiona, por via subcutânea ou IM em dose única. A dose é repetida se a RNI permanecer elevada. Altas doses podem ser necessárias se a mãe tiver tomado anticoagulantes orais.
Embora a administração oral seja mais fácil e barata, ela tem a desvantagem do esquema de administração.
Deficiência de Vitamina A
Os sinais e sintomas clínicos oculares da deficiência de vitamina A, embora de difícil avaliação, são os indicadores de maior fidedignidade no diagnóstico dessa carência. A faixa etária de maior risco é a pré-escolar.
Sintomas
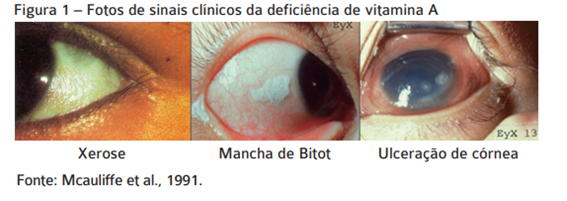
Podemos observar, alterações de crescimento, maior predisposição a infecções, alterações cutâneas como xerose (pele seca, com aspecto escamoso, mais frequente em membros inferiores) e hiperceratose folicular (pele áspera devido ao intumescimento dos folículos pilosos por secreção insuficiente da glândula sebácea e acúmulo de células descamadas) e alterações oculares, que se desenvolvem de forma insidiosa e progressiva e são divididas em seis estágios que vão desde cegueira noturna e xerose corneal a ulceração de córnea.
Diagnóstico
Didaticamente, a deficiência de vitamina A é dividida em duas fases: a subclínica (retinol plasmático 20-40 µg/dL), em que ocorre a diminuição progressiva das reservas hepáticas e não há ainda alterações clínicas evidentes; e a clínica (retinol plasmático <20 µg/dL),
Tratamento
Em regiões com alta prevalência de deficiência de vitamina A, a OMS, o Ministério da Saúde e a SBP preconizam o esquema para suplementação medicamentosa de vitamina A na forma de megadoses por via oral, que devem ser administradas a cada 4 a 6 meses:
- crianças de 6 a 12 meses: 100.000 UI;
- crianças de 12 a 72 meses 200.000 UI.
É importante saber se a criança está recebendo polivitamínico que contenha vitamina A para não receber a megadose. Também é preconizado realizar o inquérito alimentar para saber se a criança está com deficiência de ingestão da vitamina A (alimentos ricos - fígado; ovo; legumes de cor alaranjada, como abóbora, cenoura; verduras de cor verde-escuro, como couve, taioba, chicória, espinafre; e algumas frutas, como mamão e manga) para poder repor*.
*Para consultar a quantidade de vitamina A presente nos alimentos, consulte o Anexo 18 do Manual de Alimentação da Infância e Adolescência de 2018, disponível emhttps://edisciplinas.usp.br/mod/resource/view.php?id=3160985
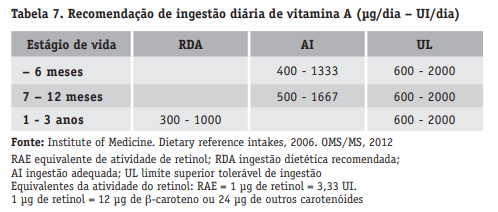
As necessidades de vitamina A conforme a idade podem ser vistas na tabela abaixo:
Caso o paciente apresente xeroftalmia o tratamento deverá ser realizado com doses diferenciadas:
- No dia do diagnóstico: 110 mg de palmitato de retinila ou 66 mg de acetato de retinila (200000 UI), via oral
- Dia seguinte: 110 mg de palmitato de retinila ou 66 mg de acetato de retinila (200000 UI), via oral
- Dentro de 1 a 4 semanas, quando houver piora clínica, a cada 2 a 4 semanas em caso de kwashiorkor persistente: 110 mg de palmitato de retinila ou 66 mg de acetato de retinila (200000 UI), via oral.
Deficiência de Vitamina B12
Sintomas
Os sintomas de deficiência de vitamina B12 em crianças podem variar dependendo da idade e da gravidade da deficiência. Irritabilidade, hipotonia, atraso no desenvolvimento, regressão do desenvolvimento e movimentos involuntários (predominantemente tremores grosseiros) são os sintomas neurológicos comuns em bebês.
Crianças mais velhas com deficiência de vitamina B12 podem apresentar crescimento deficiente e baixo desempenho escolar. Déficits sensoriais, parestesias, neurite periférica e psicose são observados em adultos. A hiperpigmentação dos nós dos dedos e das palmas das mãos é outra observação comum na deficiência de B12 em crianças
Diagnóstico
Deve ser avaliada a dieta e histórico médico da criança e da mãe. Níveis séricos de vitamina B12, ácido metilmalônico (MMA) e homocisteína são úteis. A presença de anemia megaloblástica e baixos níveis de vitamina B12 são indicativos de deficiência.
Tratamento
Pode ser feita suplementação de vitamina B12. As doses variam dependendo da gravidade da deficiência. Para crianças com dietas restritivas, é preciso ajustar a dieta para garantir fontes adequadas de vitamina B12, seja através de alimentos fortificados ou suplementos. A dose em crianças é de 50 a 100mcg, intramuscular, 1x/semana até que a deficiência seja corrigida. Após, para casos com indicação de reposição por toda a vida, 1 vez ao mês (cianocobalamina) ou 1 vez a cada dois meses (hidroxicobalamina).
Crianças com deficiência grave e com sintomas neurológicos precisam de doses repetidas, diariamente ou em dias alternados na primeira semana, seguidas de doses semanais nos primeiros 1-2 meses e depois mensalmente.
As crianças que apresentam apenas quadro hematológico se recuperam totalmente 2 a 3 meses, enquanto aquelas com doença neurológica precisam de pelo menos 6 meses de terapia. Crianças com um estado de má absorção contínuo e aquelas com erros inatos de má absorção de vitamina B12 precisam de tratamento por toda a vida.
Deficiência de Zinco
Sintomas
A deficiência de zinco em crianças pode apresentar sintomas variados, incluindo atraso no crescimento. O zinco é necessário para a divisão celular e o crescimento, e sua deficiência pode resultar em estatura baixa, problemas imunológicos, dermatite especialmente ao redor da boca, mãos e pés, atraso na maturação sexual, problemas cognitivos e comportamentais.
Diagnóstico
O diagnóstico da deficiência de zinco pode ser desafiador, pois não há um teste de triagem universalmente aceito. Devem ser avaliadas a história clínica e alimentar com avaliação da ingestão dietética e sintomas clínicos. Pode ser feita a medição dos níveis séricos de zinco, embora eles nem sempre refletem com precisão os níveis de zinco nos tecidos.
Tratamento
O tratamento da deficiência de zinco envolve a correção da dieta com introdução de alimentos ricos em zinco, como carne, peixes, frutos do mar, cereais fortificados, feijões, nozes e sementes.
Pode ser feita ainda a administração de suplementos de zinco elementar 1-3 mg/kg uma vez ao dia por via oral até o desaparecimento dos sinais e sintomas. Também deve ser realizado o tratamento de condições médicas que possam estar afetando a absorção ou aumentando a perda de zinco (doenças intestinais que cursam com mal absorção, fibrose cística, anemia falciforme, doença hepática).
É orientado pela OMS e também pelo Ministério da Saúde que seja feita suplementação de zinco para crianças de 6 meses a 5 anos com diarreia aguda, por 10 a 14 dias, devido a redução que pode promover no quadro de diarreia (12h em crianças sem desnutrição a 1 dia em crianças desnutridas).
As doses orientadas pelo MS são
- Até seis (6) meses de idade: 10mg/dia.
- Maiores de seis (6) meses de idade: 20mg/dia
A suplementação rotineira de zinco não é necessária ou recomendada para bebês e crianças saudáveis em locais com poucos recursos, onde o risco de deficiência de zinco é baixo. Nesses locais, a suplementação de zinco é geralmente limitada a indivíduos com deficiência de zinco documentada ou acrodermatite enteropatica. Testes direcionados para deficiência de zinco ou suplementação empírica podem ser realizados para pacientes com risco aumentado de deficiência de zinco descritas acima.
Gostou deste artigo e quer se aprofundar no assunto? Conheça a pós-graduação em
Nutrologia Pediátrica do Hcor Academy!
O foco do curso é preparar o raciocínio clínico do profissional de modo que seja ágil e assertivo. Nesse sentido, as disciplinas são preparadas para aprofundar os conhecimentos teóricos de terapia nutricional e associar com as condições clínicas, na teoria e prática. Além disso, o contato direto e discussão clínica com os especialistas que são referência nacional sobre o tema ampliam o aprendizado.
O diferencial do curso está no corpo docente formado profissionais de excelência atuantes na rotina clínica. Estude a partir da expertise do Hcor e desenvolva a capacidade de indicar e prescrever a terapia nutricional para crianças e adolescentes. A detecção precoce de alterações nutricionais e a conduta assertiva resultam em redução de tempo de internação e de morbimortalidade hospitalar.
