Tratamento para Doença de Alzheimer: opções farmacológicas e não farmacológicas

Pontos principais do artigo
Doença de Alzheimer (DA)
tem alta penetração na população com grande impacto na qualidade e anos de vida dos pacientes e de seus cuidadores. Recentemente fizemos uma postagem sobre seu quadro clínico e diagnóstico. Este texto é complementar, focando na abordagem terapêutica.
Em função da magnitude da doença, há alto interesse no desenvolvimento de medicamentos que evitem a progressão da DA, protegendo pessoas do declínio que a condição causa. Infelizmente, até o momento não há medicamentos ou intervenções com essa capacidade.
Diferentes terapias imunológicas estão sendo desenvolvidas e testadas para esse fim e há expectativa de novidades neste ponto. Além disso, as intervenções que veremos nesta postagem, mesmo que não mudem a progressão da doença, são úteis para controlar e evitar a progressão de sintomas e melhorar a qualidade de vida.
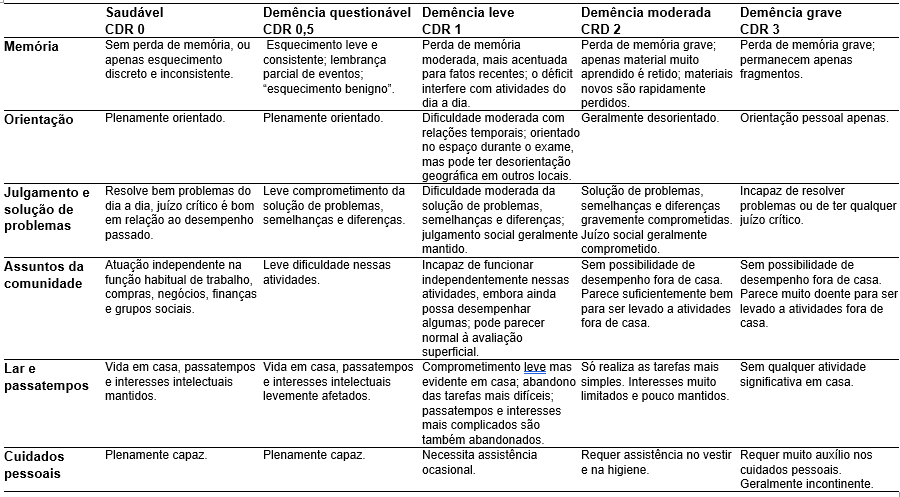
Classificação de gravidade
O primeiro passo nas decisões de tratamento da DA é classificar a gravidade do quadro, já que intervenções diferentes são recomendadas em momentos diferentes da história natural.
O sistema de classificação mais utilizados é a escala de classificação clínica da demência (conhecida como CDR, do inglês
Clinical Dementia Rating
) e está apresentado na
Tabela 1
. Ela deve ser preenchida em entrevista com paciente e acompanhante e deve ser graduada da seguinte forma:
- Verificar o escore de memória (considerado o principal) e os demais (secundários).
- Quando a memória e pelo menos 3 das demais dimensões são concordantes, este é o grau de DA.
- Quando há discordância da memória com 3 ou mais dimensões secundárias, a graduação deve seguir as categorias secundárias se estas estiverem do mesmo lado (maior ou menor) em relação a memória.
- Na eventualidade de 2 categorias secundárias serem de um lado da memória (por exemplo maiores) e 3 categorias secundárias serem de outro lado (por exemplo, menores) o escore deve seguir a pontuação da memória.
Essa é a escala recomendada pelo Protocolo Clínico e Diretriz Terapêutica do Ministério da Saúde, documento que pauta a oferta de medicamentos pada DA pelo Sistema Único de Saúde. Além do uso da CDR, recomenda-se acompanhamento ao longo do tratamento com o escore Mini-Mental (à alguma escala semelhante) para avaliar resposta ao tratamento e progressão da doença.
Tabela 1.
Escala de classificação clínica da demência - CDR. Extraído de 1.
Tratamento
Não farmacológico
O primeiro passo do tratamento é a construção de uma relação sólida com pacientes e cuidadores, definição de alvos e prioridades de tratamento. Deve-se dar o diagnóstico com compaixão e atento ao grau de compreensão e desejos do paciente e dos familiares. Educar sobre a evolução esperada, expectativas e desafios também é fundamental.
Discussão com o paciente e/ou familiares (conforme a situação) de diretivas antecipadas de vida e planos para intercorrências e adoecimentos futuros também faz parte de um bom cuidado. Em suma, deve-se conhecer o paciente e o contexto que ele está inserido. Acompanhamento periódico dos pacientes é parte central do tratamento.
É parte do tratamento revisar fármacos em uso pelo paciente (incluindo aqueles não prescritos, fitoterápicos e ervas) e avaliar se devem ser suspensos. Aqueles com efeitos anticolinérgicos e sedativos, como antidepressivos tricíclicos, antiespasmódicos, anti-histamínicos, benzodiazepínicos e outros hipnóticos merecem especial atenção.
Em caso de dúvidas, os critérios de Beer de medicamentos inapropriados em idosos podem ajudar na decisão. Essa decisão também deve ser ajustada para o grau da DA. Por exemplo, pacientes com doença avançada podem ser interessante alguns medicamentos com evento anticolinérgico se eles estiverem sendo fundamentais para controle sintomático.
De forma adicional ao ajuste na prescrição, os sintomas comportamentais e psíquicos da demência precisam ser abordados. Esses sintomas incluem apatia, depressão, irritabilidade, agitação, ansiedade, psicose. Eles devem ser abordados individualmente, considerando o humor e interesses prévios do paciente e tentando minimizar o uso de fármacos para controle de sintomas. Intervenções no ambiente (reduzir estímulos), manter rotinas e evitar momentos de tensão são ferramentas eficazes.
Deve-se estar atento a dor,
delirium
e intercorrências agudas (principalmente infecções) que podem piorar sintomas comportamentais. Lançar mão de antipsicóticos de forma fixa apenas em situações refratárias, graves ou que coloquem o paciente em risco.
Atividades físicas e cognitivas (quebra-cabeças, palavras cruzadas…), terapia ocupacional e de reminicência são todas úteis para controle sintomático. Destaca-se que atividades físicas de qualquer tipo são recomendadas para controle de sintomas cognitivos e pelos benefícios adicionais na saúde em geral, essa intervenção deve ser sempre fortemente considerada.
A terapia de reminicência envolve utilizar objetos, músicas, fotos para recordar eventos ainda presentes na memória da pessoa e permitir balanço da vida. Um outro aspecto do tratamento não farmacológico é garantir a segurança do ambiente doméstico, minimizando riscos físicos a que o indivíduo pode estar exposto.
Por fim, um componente do manejo farmacológico que é frequentemente negligenciado é o apoio aos cuidadores e à rede de cuidado do indivíduo. São pessoas sem às quais o paciente não consegue manter suas atividades básicas ou instrumentais da vida e que podem ficar fatigadas e sobrecarregadas. É boa prática reservar um período da consulta para avaliar os cuidadores.
Farmacológico
A base do tratamento farmacológica da DA são os medicamentos que
inibem a acetilcolinesterase
(anticolinesterásicos) e, dessa forma, aumentam a disponibilidade de acetilcolina na fenda sináptica. Eles são recomendados para quadros
leves a moderados
e faz parte da prescrição orientar sobre os efeitos e expectativas do tratamento. Como já discutido, eles não evitam a progressão do processo fisiopatológico da DA, mas são úteis para controle de sintomas e minimizar o declínio funcional.
O efeito adverso mais preocupante é desencadear bloqueios cardíacos e bradicardia. Assim, recomenda-se início em dose baixa com aumentos graduais (a cada 4-6 semanas) e não utilizar em pacientes com doenças cardíacas graves ou não controladas ou síncope não explicada.
Os efeitos gastrointestinais são os mais comuns (náuseas, vômitos, flatulência, cólica, diarréia) e, assim, o medicamento deve ser evitado em pessoas com úlcera péptica ativa e deve ser administrado após as refeições. Não existe vantagem de um anticolinesterásico sobre o outro e as doses usuais são:
- Donepezilainicia-se em 5 mg ao dia com aumento de dose até 10 mg em 4-6 semanas e conforme a tolerância.
- Rivastigmina1,5 mg 2 vezes ao dia por 2 semanas com aumentos a cada 2 semanas até 6 mg 2 vezes ao dia. Ajustar dose e velocidade de aumento conforme a tolerância e sintomas.
- Galantamina4 mg duas vezes ao dia com aumentos a cada 4 semanas para até 12 mg duas vezes, também se guiando pela tolerância.
Além dos inibidores da colinesterase, a
memantina
também pode ser usada em pacientes com quadros
moderados a graves
, de forma isolada ou associada com a classe anterior. Apesar da associação ser possível, ela deve ser tentada apenas quando o paciente estiver com dose estável do medicamento anterior por vários meses e sem efeitos adversos significativos.
O Ministério da Saúde brasileiro recomenda combinação para casos moderados e memantina isolada para casos graves de D. Os benefícios esperados são semelhantes ao anticolinesterásicos. Os efeitos adversos mais comuns são confusão, tontura, constipação cefaléia e sonolência. A dose inicial é de 5 mg uma vez ao dia com aumentos a cada 1 semana (ou mais) conforme tolerância. A dose máxima é 10 mg duas vezes ao dia.
Quanto ao seguimento dos pacientes em tratamento, o principal recurso é a avaliação clínica, repetindo-se Mini-Mental e CDR ao longo das visitas. Interações medicamentosas, transaminases e função renal devem ser monitoradas.
Segundo o protocolo brasileiro deve-se suspender o tratamento caso não haja resposta após os 3-4 meses iniciais. Caso o Mini-Mental do paciente reduza para abaixo de 8 (menos de 4 anos de escolaridade) ou 12 (mais de 4 anos de escolaridade) o tratamento com anticolinesterásicos deve ser suspenso; para memantina este ponto de corte é 3 e 5 pontos, respectivamente.
Por fim, além dos medicamentos acima, algumas diretrizes recomendam o uso de vitamina E na dose de 1000UI duas vezes ao dia como forma adjuvante aos anticolinesterásicos, após alguns estudos indicarem benefício adicional com o uso dessa medicação. Destaca-se que, assim como as outras intervenções, a magnitude deste benefício foi pequena.
Gostou desse conteúdo e quer seguir se atualizando? Conheça os programas de atualização profissional do Secad e tenha acessos a conteúdos indicados pelas principais sociedades científicas:
